Kiedy ospa wietrzna wraca. Wszystko o półpaścu
Wyobraź sobie wirusa, który latami pozostaje w ukryciu, czekając na odpowiedni moment, by zaatakować. Znasz go z dzieciństwa ale myślisz, że dawno zniknął z twojego życia. Jednak nagle daje o sobie znać, wywołując nie tylko ból ale także niepokój. To właśnie półpasiec, choroba pełna paradoksów, która przypomina nam, że ciało i układ odpornościowy skrywają w sobie wiele tajemnic. Dlaczego wirus ospy wietrznej powraca jako półpasiec? Jak rozpoznać pierwsze symptomy tej choroby? W tym artykule przyjrzymy się półpaścowi, odkrywając mechanizmy jego działania, objawy i sposoby leczenia.
Czym jest półpasiec?
Półpasiec jest efektem ponownej aktywacji wirusa ospy wietrznej i półpaśca (varicella-zoster virus, VZV), który pozostaje w uśpieniu w organizmie po przebytej ospie wietrznej. Po latach, a czasem nawet dekadach, wirus może uaktywnić się na nowo. Co sprawia, że wirus budzi się z letargu? Odpowiedź kryje się w układzie odpornościowym. Z wiekiem, pod wpływem chorób przewlekłych, stresu, czy osłabienia organizmu, nasz układ immunologiczny może nie być w stanie skutecznie tłumić wirusa. W efekcie VZV atakuje ponownie, manifestując się jako półpasiec.
Jakie są objawy półpaśca?
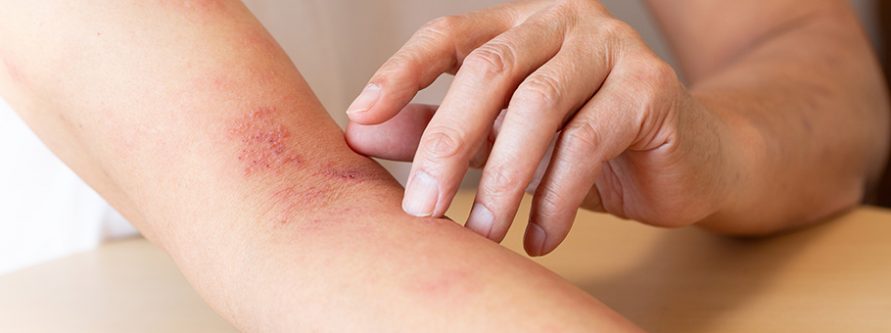
Choroba zaczyna się często od objawów zwiastujących, które mogą być łatwo pomylone z innymi dolegliwościami. Pacjenci zgłaszają uczucie zmęczenia, gorączkę oraz ból w określonym obszarze ciała. Ten ból, pieczenie lub mrowienie, zlokalizowane jest zwykle jednostronnie, wzdłuż dermatomu, czyli obszaru skóry unerwionego przez dany nerw rdzeniowy. Po kilku dniach na skórze pojawia się wysypka. Ma ona postać czerwonych plam, które szybko przekształcają się w bolesne pęcherzyki wypełnione płynem. W miarę upływu czasu pęcherzyki pękają a na ich miejscu tworzą się strupy. Charakterystyczne dla półpaśca jest jednostronne rozmieszczenie zmian, co wynika z przebiegu wirusa wzdłuż zajętego nerwu.
Jednym z najtrudniejszych aspektów półpaśca jest ból. To nie jest zwykły dyskomfort. Ból neuropatyczny towarzyszący półpaścowi może być przeszywający, piekący a czasem wręcz paraliżujący. Dla niektórych osób utrzymuje się on długo po ustąpieniu wysypki, prowadząc do powikłania znanego jako neuralgia popółpaścowa. Jest to stan, w którym ból związany z uszkodzeniem nerwów utrzymuje się przez miesiące a nawet lata, znacznie obniżając jakość życia.
Jakie formy może mieć półpasiec?
Półpasiec może przybierać różne formy w zależności od lokalizacji zmian skórnych oraz zaatakowanych nerwów. Najczęściej spotykaną formą jest półpasiec zlokalizowany na tułowiu, który pojawia się wzdłuż jednego dermatomu, czyli obszaru skóry unerwionego przez konkretny nerw. Zmiany skórne mają jednostronny charakter i są ograniczone do wybranego obszaru ciała. Bardziej poważną odmianą jest półpasiec oczny, który atakuje nerw trójdzielny i może prowadzić do poważnych komplikacji, w tym uszkodzenia wzroku. Półpasiec uszny to kolejna specyficzna forma, związana z zajęciem nerwu twarzowego i przewodu słuchowego, która może powodować silny ból, wysypkę wokół ucha oraz czasowe porażenie mięśni twarzy. W rzadkich przypadkach półpasiec może przybierać postać uogólnioną, gdzie wysypka rozprzestrzenia się na większe obszary ciała, co zwykle wskazuje na znaczne osłabienie układu odpornościowego. Inną nietypową formą jest półpasiec rozsiany, który obejmuje wiele dermatomów i może przypominać ospę wietrzną. Każda z tych form wymaga indywidualnego podejścia diagnostycznego i terapeutycznego a niektóre z nich, jak półpasiec oczny czy uszny, wymagają szczególnej uwagi ze względu na ryzyko trwałych powikłań.
Jak rozpoznaje się półpaśca?
Rozpoznanie półpaśca opiera się głównie na obrazie klinicznym. Charakterystyczne objawy skórne w połączeniu z jednostronnym bólem pozwalają lekarzom postawić diagnozę z dużą pewnością. W przypadkach wątpliwych można wykonać testy laboratoryjne takie jak PCR, które potwierdzają obecność wirusa w materiale pobranym z pęcherzyków.
Do jakiego lekarza się udać jeśli podejrzewamy półpaśca
Leczeniem półpaśca zajmują się specjaliści z różnych dziedzin medycyny, w zależności od charakteru choroby, nasilenia objawów i ewentualnych powikłań. W pierwszej kolejności pacjenci zazwyczaj zgłaszają się do lekarza rodzinnego, który jest odpowiedzialny za postawienie wstępnej diagnozy i wdrożenie podstawowego leczenia, takiego jak leki przeciwwirusowe oraz środki łagodzące ból. Jeśli półpasiec przebiega w nietypowy sposób lub dotyczy szczególnych obszarów ciała, jak oczy czy uszy, konieczna może być konsultacja z odpowiednim specjalistą. W przypadku półpaśca ocznego pacjent jest kierowany do okulisty, który monitoruje stan oka i zapobiega poważnym komplikacjom, takim jak utrata wzroku. W sytuacji półpaśca usznego, który może powodować porażenie nerwu twarzowego, opiekę przejmuje laryngolog. Neurolodzy zajmują się pacjentami z neuralgią popółpaścową, przewlekłym bólem, który może utrzymywać się długo po ustąpieniu zmian skórnych. Dermatolog jest również istotnym specjalistą w leczeniu półpaśca, szczególnie gdy zmiany skórne są rozległe lub pojawiają się powikłania w postaci wtórnych infekcji. W ciężkich przypadkach, gdy półpasiec występuje w formie rozsianej, wskazujących na osłabienie układu odpornościowego, konieczna jest konsultacja z immunologiem lub onkologiem.
Leczenie półpaśca
Leczenie półpaśca powinno być wdrożone jak najszybciej, najlepiej w ciągu pierwszych 72 godzin od pojawienia się wysypki. Leki przeciwwirusowe pomagają skrócić czas trwania choroby i zmniejszyć ryzyko powikłań. Równocześnie stosuje się leczenie objawowe, które obejmuje leki przeciwbólowe, zarówno te dostępne bez recepty jak i silniejsze, przepisywane przez lekarza. W niektórych przypadkach stosuje się również środki łagodzące ból neuropatyczny takie jak leki przeciwdepresyjne czy przeciwdrgawkowe, które modulują pracę układu nerwowego.
Znaczenie profilaktyki w przypadku półpaśca jest nie do przecenienia. Szczepienia przeciwko wirusowi ospy wietrznej i półpaśca stanowią skuteczną metodę zmniejszenia ryzyka zachorowania, szczególnie u osób starszych. Szczepionka zmniejsza nie tylko ryzyko zachorowania ale także nasilenie objawów i wystąpienie neuralgii popółpaścowej. W Polsce szczepienie to jest zalecane dla osób powyżej 50. roku życia a także dla młodszych osób z osłabionym układem odpornościowym.